希必可说明书
Abrocitinib Tablets
阿布昔替尼
化学名称:N-{(1s,3s)-3-(甲基(7H-吡咯并[2,3-d]嘧啶-4-基)氨基)环丁基}丙烷-1-磺酰胺
本品适用于对其他系统治疗(如激素或生物制剂)应答不佳或不适宜上述治疗的难治性、中重度特应性皮炎成人患者。
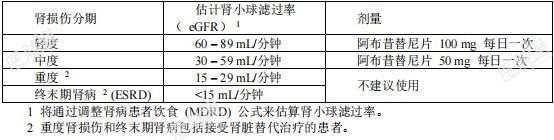
阿布昔替尼片应由具有本品适应症诊断和治疗经验的医生发起,并在其指导下使用。使用限制:不建议将本品与其他JAK抑制剂、生物免疫调节剂或其他免疫抑制剂联合使用。用量:本品的推荐剂量为100mg每日一次。如果每日一次口服100mg本品未实现充分应答,考虑将剂量增加至200mg每日一次(可短期使用,≤12周)。如果在剂量增加至每日一次200mg后发现未达到充分应答,则停用本品。应使用所需的最低有效剂量以维持应答。年龄≥65岁的患者,年龄≥75岁患者的数据有限。肾功能损伤或肝功能损伤患者的推荐剂量:肾功能损伤:表1提供了对肾损伤患者的本品的剂量建议,在轻度和中度肾损伤患者中,如果在12周后未实现充分应答,可将本品的剂量加倍。表1 肾损伤患者的剂量建议
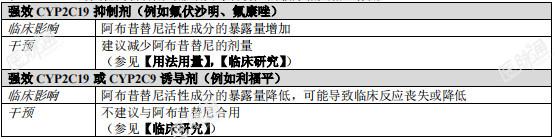
肝功能损伤:不建议重度肝损伤患者使用本品。对于轻度(ChildPugh A级)或中度(ChildPugh B级)肝功能损伤患者无需调整剂量。用法:应在每天大致相同的时间口服阿布昔替尼,每日一次,可与食物同服或不同服。如有漏服,应建议患者尽快补服该剂量。如果与下一次服药时间间隔不到12小时,则患者不应服用漏服的剂量,此后按常规计划时间继续用药。如果服用阿布昔替尼时出现恶心,随餐服用可能会改善恶心。阿布昔替尼片应整片用水吞服。阿布昔替尼片不可压碎、切开或咀嚼服用。联合外用治疗:本品可与或不与外用糖皮质激素联合使用。起始给药:如果患者的血小板计数<150x103/mm3、淋巴细胞绝对计(ALC)<0.5x103/mm3、中性粒细胞绝对计数(ANC)<1x103/mm3 或血红蛋白值<8g/dL,则不应开始阿布昔替尼治疗。药物间相互作用:对于正在服用强效细胞色素P450 (CYP)2C19抑制剂(例如氟伏沙明、氟康唑)的患者,如果常规剂量为100mg或200mg阿布昔替尼每日一次,剂量应分别减少50%至50mg或100mg每日一次。不建议将阿布昔替尼与强效CYP酶诱导剂(例如利福平)联合使用。暂停给药:严重感染或机会性感染:如果患者发生严重或机会性感染,请停止本品治疗并控制感染。在重新开始本品治疗之前,应仔细考虑使用本品治疗的风险和获益。。血液学异常:表2 总结了因实验室检测异常而停用本品的建议。表2 因实验室检测异常而停用阿布昔替尼的建议

建议在基线时、治疗开始后4周和剂量增加后4周进行CBC评估。对于发生血液学异常的接受长期本品治疗的患者,可延长实验室评估
以下有临床意义的不良反应在说明书的其他部分进行描述:
●严重感染
●死亡
●恶性肿瘤
●主要心血管不良事件
●血栓形成
●实验室检查异常
临床试验经验:由于临床试验在不同的条件下完成,在一种药物的临床试验中观察到的不良反应发生率不能直接和其他药物的临床试验中的不良反应发生率相比较,且未必反映实际应用中的不良反应发生率。安全特性总结:在特应性皮炎临床研究中,共有3128例受试者接受阿布昔替尼治疗,共计暴露为2089患者年。有994例受试者暴露于阿布昔替尼至少48周。对五项安慰剂对照研究(703例受试者接受100mg每日一次,684例受试者接受200mg每日一次,438例受试者接受安慰剂)进行了整合,以评估与安慰剂相比长达16周的阿布昔替尼安全性。最常报告的不良反应是恶心 (15.1%)、头痛 (7.9%)、痤疮 (4.8%)、单纯疱疹 (4.2%)、血磷酸肌酸激酶升高 (3.8%)、呕吐 (3.5%)、头晕 (3.4%) 和上腹痛 (2.2%)。最常见的严重不良反应是感染 (0.3%)。表3按系统器官分类和频率列出特应性皮炎临床研究中观察到的不良反应,采用以下分类:非常见 (≥ 1/10)、常见(≥ 1/100 至< 1/10)、不常见(≥ 1/1,000 至< 1/100)、罕见(≥ 1/10,000 至< 1/1,000)、非常罕见 (< 1/10,000)。在每个频率分组中,不良反应按严重程度递减的次序排列。表3. 不良反应
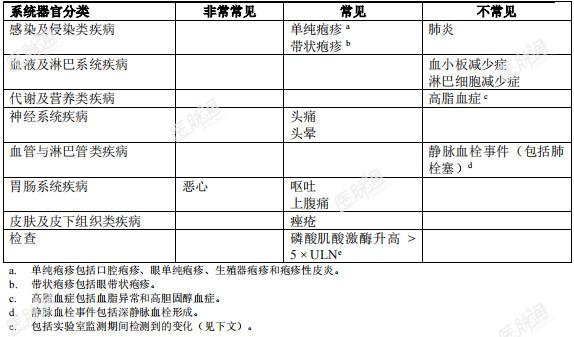
特定不良反应说明:感染:在长达16周的安慰剂对照研究中,接受安慰剂治疗的受试者中有27.4%报告了感染,接受阿布昔替尼100mg和200mg治疗的受试者中分别有34.9%和34.8%报告了感染。大多数感染为轻度或中度。严重感染:在长达16周的安慰剂对照研究中,严重感染的发生率为安慰剂组1.81/100患者年,100mg组3.32/100患者年,200mg1.12/100 患者年。在接受阿布昔替尼治疗的所有受试者中(包括长期扩展研究),32例接受阿布昔替尼100mg治疗的受试者(2.43/100患者年)和41例接受阿布昔替尼200mg治疗的受试者(2.32/100患者年)报告了严重感染。最常报告的严重感染为单纯疱疹、带状疱疹和肺炎。机会性感染:观察到的机会性感染多为带状疱疹病例(0.97/100患者年),多为多皮区受累的皮肤带状疱疹。在接受阿布昔替尼治疗的所有受试者中(包括长期扩展研究),31例接受阿布昔替尼100mg治疗的受试者(2.39/100患者年)和80例接受阿布昔替尼200mg治疗的受试者(4.65/100患者年)报告了带状疱疹感染。多数带状疱疹病例为轻度或中度。≥65岁的受试者中带状疱疹的发生率(7.40/100患者年)高于18至65岁以下受试者(3.44/100患者年)和18岁以下受试者(2.12/100患者年)。基线时为重度特应性皮炎的受试者中带状疱疹发生率(4.93/100患者年)高于基线时为中度特应性皮炎的受试者(2.49/100患者年)。血栓事件(包括肺栓塞):在接受阿布昔替尼治疗的所有受试者中(包括长期扩展研究),4例受试者(0.13/100患者年)报告了肺栓塞(PE),其中3例受试者接受了阿布昔替尼200mg的治疗。还有3例接受阿布昔替尼200mg治疗的受试者(0.17/100患者年)报告了深静脉血栓(DVT)事件。血小板减少症:在长达16周的安慰剂对照研究中, 阿布昔替尼治疗与剂量相关的血小板计数下降有关。观察到其对血小板计数的最大影响发生于治疗后的4周内,此后尽管继续治疗,血小板计数可恢复至基线水平。有1例(0.1%)暴露于阿布昔替尼200mg的受试者报告了经复查确认的血小板计数<50x103/mm3,接受阿布昔替尼100mg或安慰剂治疗的受试者没有报告此类事件。在暴露于阿布昔替尼的所有受试者中(包括长期扩展研究),3例受试者(0.1%)报告了经复查确认的血小板计数<50x103/mm3,均为接受阿布昔替尼200mg治疗的受试者。淋巴细胞减少症:在长达16周的安慰剂对照研究中,2例(0.3%)接受阿布昔替尼200mg治疗的受试者出现经复查确认的ALC<0.5x103/mm3,接受阿布昔替尼100mg或安慰剂治疗的受试者没有报告此类事件。这两例事件均发生在暴露后的前4周。在暴露于阿布昔替尼的所有受试者中(包括长期扩展研究),0.3%接受200mg治疗的受试者和0.1%接受100mg治疗的受试者报告了经复查确认的ALC<0.5×103/mm3,大多数为≥65岁的受试者。血脂升高:在长达16周的安慰剂对照研究中,与安慰剂相比,第4周时低密度脂蛋白胆固醇(LDL-c)、总胆固醇和高密度脂蛋白胆固醇(HDL-c)较基线变化百分比出现剂量相关性增加,且一直维持至治疗期最终访视。与安慰剂组受试者相比,Abrocitinib组受试者的LDL/HDL比值未发生有意义的变化。0.4%暴露于阿布昔替尼100mg的受试者、0.6%暴露于200mg的受试者和0%暴露于安慰剂的受试者发生了高脂血症相关事件。磷酸肌酸激酶(CPK)升高:在长达16周的安慰剂对照研究中,1.8%接受安慰剂治疗的受试者、1.8%接受100mg阿布昔替尼治疗的受试者和3.8%接受200mg阿布昔替尼治疗的受试者报告了血CPK升高事件(>5×ULN)。大多数升高事件均为一过性事件,且均未导致停药。在暴露于阿布昔替尼的所有受试者中(包括长期扩展研究), 1例接受200mg阿布昔替尼治疗的受试者报告了横纹肌溶解。恶心:在长达16周的安慰剂对照研究中,1.8%接受安慰剂治疗的受试者报告了恶心,接受100mg和200mg阿布昔替尼治疗的受试者中分别有6.3%和 15.1%报告了恶心。0.4%接受阿布昔替尼治疗的受试者因为恶心停药。在发生恶心的受试者中,63.5%的受试者在治疗第一周开始出现恶心。恶心的中位持续时间为15天。大多数病例的严重程度为轻度至中度。
对本品活性成分或任何辅料成分有超敏反应者。活动性严重系统性感染,包括结核病。重度肝功能损伤患者。妊娠和哺乳期。
警告:严重感染、死亡、恶性肿瘤、主要心血管不良事件和血栓形成,严重感染接受阿布昔替尼治疗的患者发生可能导致住院或死亡的严重感染的风险增加。最常见的严重感染为单纯疱疹、带状疱疹和感染性肺炎。如果发生严重或机会性感染,请停止阿布昔替尼治疗并控制感染。用于治疗炎症性疾病的Janus激酶 (JAK) 抑制剂报告的感染。活动性结核病,可表现为肺部或肺外疾病。给药前和给药期间进行潜伏性TB检测,用药前先治疗潜伏性TB。给药期间监测所有患者的活动性TB,即使初始潜伏性TB检测结果为阴性。侵袭性真菌感染,包括隐球菌病和肺囊虫病。侵袭性真菌感染的患者可能会表现为播散性疾病,而非局灶性疾病。细菌、病毒(包括带状疱疹)和其他机会性病原体引起的感染。避免将阿布昔替尼用于患有活动性、严重感染(包括局部感染)的患者。患有活动性、慢性或反复感染的患者在接受阿布昔替尼治疗之前,应当仔细评估治疗的风险和获益。使用阿布昔替尼治疗时和治疗后,应严密监测患者是否出现感染症状和体征,包括治疗前其潜伏性结核病检测结果呈阴性的患者是否可能发展为结核病。死亡:在一项针对50岁及以上且至少有一个心血管风险因素的类风湿关节炎 (RA)
严重感染:接受阿布昔替尼治疗的受试者曾报告过严重感染。临床研究中最常见的严重感染为单纯疱疹、带状疱疹和肺炎。在接受JAK抑制剂治疗炎症性疾病的患者中,已发生导致住院或死亡的严重感染,包括结核病以及细菌、侵袭性真菌、病毒和其他机会性感染。在有下列情况的患者中开始本品治疗之前,应考虑治疗的风险和获益:
● 患有慢性或复发性感染
● 曾有结核病接触史
● 具有严重或机会性感染史
● 曾在结核病或分枝杆菌流行地区居住或旅游
● 患有可能易于受感染的基础性疾病
使用阿布昔替尼治疗期间及治疗后应密切监测患者是否出现感染体征和症状。本品给药期间及给药后,应密切监测患者是否出现了感染体征或症状。如果患者发生严重或机会性感染,请停止本品治疗,并进行全面的诊断性检查和适当的抗感染治疗。在重新开始本品疗之前,应仔细考虑治疗的风险和获益。结核病:在开始阿布昔替尼治疗前,应对患者进行结核病 (TB) 筛查,并考虑每年对TB高度流行区域的患者进行筛查。阿布昔替尼不应用于患有活动性TB的患者。对于新诊断为潜伏性TB或既往未经充分治疗的潜伏性TB的患者,或潜伏性TB检测结果为阴性但感染TB风险高的患者,应在开始阿布昔替尼治疗前开始潜伏性TB的预防性治疗。应监测患者是否出现TB体征和症状,包括在治疗开始之前潜伏性TB感染检测结果为阴性的患者。病毒再活化:阿布昔替尼的临床研究中报告了病毒再活化,包括疱疹病毒再活化的病例(例如带状疱疹、单纯疱疹)。带状疱疹感染的发生率在65岁及以上患者中更高。如果患者出现带状疱疹,应考虑中断本品治疗,直至带状疱疹缓解。在接受JAK抑制剂的患者中报告了乙型肝炎病毒 (HBV) 再活化。在开始阿布昔替尼治疗之前以及治疗期间,应按照临床指南进行病毒性肝炎筛查和再活化监测。不建议将阿布昔替尼用于活动性乙型肝炎或丙型肝炎患者。使用本品治疗期间应监测非活动性HBV患者的HBVDNA表达。如果在使用本品治疗期间检测到HBVDNA,请咨询肝脏专科医师。疫苗接种:不建议在阿布昔替尼治疗期间或即将开始治疗前接种减毒活疫苗。在开始阿布昔替尼治疗前,建议患者根据现行免疫接种指南完善所有的免疫接种,包括预防性带状疱疹疫苗接种。避免在本品治疗之前、期间和之后立即接种活疫苗。死亡:一项在50岁及以上且至少有一个心血管风险因素的类风湿关节炎 (RA) 患者中使用另一种JAK抑制剂的大型、随机、上市后安全性研究中,与TNF抑制剂相比,观察到JAK抑制剂治疗患者的全因死亡率较高,包括心源性猝死。本品尚未经批准用于RA患者。在开始或继续使用本品治疗之前,应考虑个体患者的获益和风险。恶性肿瘤(包括非黑色素瘤皮肤癌):在阿布昔替尼临床研究中观察到恶性肿瘤,包括非黑色素瘤皮肤癌(NMSC)。临床数据不足以评估阿布昔替尼暴露与发生恶性肿瘤之间的潜在关系。长期安全性评估正在进行中。对皮肤癌高危患者定期进行皮肤检查。应通过穿防护服和使用广谱防晒霜来限制日光和紫外线暴露。接受用于治疗炎症性疾病的JAK抑制剂的患者发生了包括淋巴瘤在内的恶性肿瘤。一项在RA患者中使用另一种JAK抑制剂的大型、随机、上市后安全性研究中,与接受TNF抑制剂治疗的患者相比,接受JAK抑制剂治疗的患者的恶性肿瘤(不包括NMSC)的发生率更高。本品尚未经批准用于RA患者。与接受TNF抑制剂治疗的患者相比,接受JAK抑制剂治疗的患者的淋巴瘤发生率更高。与接受TNF抑制剂治疗的吸烟者相比,接受JAK抑制剂治疗的当前或既往吸烟者的肺癌发生率更高。在这项研究中,当前或既往吸烟者的总体恶性肿瘤风险额外增加。在开始或继续使用本品治疗之前,应考虑个体患者的获益和风险,特别是在已知恶性肿瘤(成功治疗的NMSC除外)患者、治疗期间发生恶性肿瘤的患者以及当前或既往吸烟患者中。主要心血管不良事件:
在使用阿布昔替尼治疗特应性皮炎的临床研究中报告了主要心血管不良事件。一项在50岁及以上且至少有一个心血管风险因素的RA患者中使用另一种JAK抑制剂的大型、随机、上市后安全性研究中,与使用TNF抑制剂治疗的患者相比,观察到JAK抑制剂治疗患者的主要心血管不良事件 (MACE) 的发生率较高,定义为心源性死亡、非致命性心肌梗塞 (MI) 和非致命性卒中。本品尚未经批准用于RA患者。当前或既往吸烟患者的风险额外增加。在开始或继续本品治疗之前,应考虑个体患者的获益和风险,特别是在当前或既往吸烟患者以及有其他心血管风险因素的患者中。应告知患者严重心血管事件的症状及其应对措施。在发生过心肌梗塞或卒中的患者中停止本品治疗。血栓形成:在阿布昔替尼治疗特应性皮炎的临床研究中,观察到受试者发生深静脉血栓形成(DVT)和肺栓塞(PE)。接受JAK抑制剂用于治疗炎症性疾病的患者中已报告血栓形成,包括DVT、PE和动脉血栓形成。这些不良反应很多是严重的,有些甚至导致死亡。一项在50岁及以上且至少有一个心血管风险因素的RA患者中使用另一种JAK抑制剂的大型、随机、上市后安全性研究中,与接受TNF抑制剂治疗的患者相比,观察到血栓形成、DVT和PE的发生率更高。本品尚未经批准用于RA患者。应避免将本品用于血栓形成风险可能增加的患者。在确定患者的DVT/PE风险时应考虑的风险因素包括年龄较大、肥胖、DVT/PE病史、凝血功能异常、使用复方激素避孕药或激素替代疗法、接受大手术或长期制动的患者。如果出现DVT/PE的临床特征,应停止阿布昔替尼治疗,立即对患者进行评估,并进行适当的治疗。实验室检查异常:血液学异常:阿布昔替尼治疗与血小板减少症和淋巴细胞减少症的发生率增加有关。如果患者的血小板计数<150x103/mm3、ALC<0.5x103/mm3、ANC<1x103/mm3 或血红蛋白值<8g/dL,则不应开始阿布昔替尼治疗。应在开始阿布昔替尼治疗4周后,对患者进行血小板计数和ALC监测,并在此后根据常规患者管理进行监测。某些实验室检查异常需要终止本品治疗。脂类升高:接受阿布昔替尼治疗的患者曾报告了血脂参数出现剂量依赖性升高。应在开始阿布昔替尼治疗后大约4周时评估血脂参数,之后根据高血脂临床指南进行管理。尚未确定这些血脂参数升高对心血管疾病发病率和死亡率的影响。肾功能损伤:与肾功能正常的患者(eGFR≥90mL/min)相比, 接受阿布昔替尼治疗的重度(eGFR<30mL/min) 或中度(eGFR30至<60mL/min)肾功能损伤患者的阿布昔替尼活性成分AUCinf 增加。因此在重度(eGFR<30mL/min) 或中度(eGFR30<60mL/min)肾功能损伤患者中,阿布昔替尼的推荐剂量应减少50%。对于轻度肾功能损伤(肌酐清除率60至<90mL/min)的患者无需调整剂量。尚未在接受肾脏替代治疗的ESRD患者中对阿布昔替尼进行评估。在Ⅲ期临床试验中,没有在基线肌酐清除率小于40mL/min 的特应性皮炎患者中评估阿布昔替尼的使用。肝功能损伤:与正常肝功能患者相比,接受阿布昔替尼治疗的轻度(Child PughA级)或中度(Child PughB级)肝功能损伤患者阿布昔替尼活性成分AUCinf相似。因此在轻度(Child PughA级)或中度(Child PughB级)肝功能损伤患者中,不需要调整剂量。在临床研究中,未在重度(Child PughC级)肝功能不全患者或活动性乙型肝炎或丙型肝炎筛查阳性的患者中对阿布昔替尼进行评估
在临床试验中曾进行过最高剂量达800mg的阿布昔替尼单次口服给药。尚无阿布昔替尼药物过量的经验。没有针对阿布昔替尼药物过量的特效解毒药物。药物过量时,建议监测患者是否出现不良反应相关症状和体征。应予以对症支持性治疗。健康成人志愿者口服最高达单剂量800mg时的药代动力学数据显示,给药剂量的90%以上预期可在48小时内被清除。
尚未在12岁以下儿童患者中明确阿布昔替尼的药代动力学、安全性和疗效。已在12至<18岁青少年中进行了阿布昔替尼研究,包括Ⅲ期单独用药研究(MONO-1/2, REGIMEN 研究)、联合治疗研究(TEEN 研究)。在长期大鼠毒性研究(相当于人类12岁及以上)和猴毒性研究(相当于人类8岁及以上)中对骨骼均没有影响。在幼年大鼠(相当于人类3月龄)中发现了骨异常,因此需要长期数据以评估对生长期青少年骨骼发育的影响,现有数据尚不能完全确定本品在青少年的获益大于风险。
与其他药物的相互作用及其他形式的相互作用:表4包括与阿布昔替尼同时给药时具有有临床意义药物相互作用的药物,以及预防或管理这些药物相互作用的说明。尚未在特应性皮炎患者中研究与强效免疫抑制剂(例如硫唑嘌呤和环孢素)合用的情况。表4. 与其他药物合用时影响阿布昔替尼的临床相关相互作用
Pfizer Manufacturing Deutschland GmbH
86978718001575;86978718001582;86978718001599
阿布昔替尼是 Janus 激酶(JAK) 1 抑制剂。 JAK 是一种细胞内酶, 介导细胞膜上的细胞因子或生长因子受体相互作用而产生的信号传导, 从而影响细胞造血功能和免疫细胞功能。 在信号传导过程中, JAK 磷酸化并激活信号转导因子和转录活化因子(STAT), 后者调节包括基因表达在内的细胞内活动。 阿布昔替尼在 JAK1 位点调控信号通路, 阻止 STAT 的磷酸化和激活。阿布昔替尼通过阻断三磷酸腺苷(ATP) 结合位点可逆性和选择性地抑制 JAK1。 在酶试验中,阿布昔替尼对 JAK1 的选择性高于其它 3 种 JAK 同工酶 JAK2(28 倍)、 JAK3(>340 倍) 和酪氨酸激酶(TYK)2 (43 倍), 甚至比更广泛的激酶组具有更高选择性。在 JAK酶成对传导信号(例如 JAK1/JAK2、JAK1/JAK3、JAK1/TYK2、JAK2/JAK2、JAK2/TYK2)的细胞系统中, 相对于仅使用 JAK2 或 JAK2/TYK2的受体, 阿布昔替尼优先抑制使用 JAK1 的受体介导的细胞因子诱导STAT 磷酸化。 目前尚不清楚抑制特定 JAK 酶与治疗效果之间的相关性。 母体化合物和活性代谢物均可抑制细胞因子信号传导且选择性相似。阿布昔替尼给药可引起血清炎症标志物的剂量依赖性降低, 包括超敏 C 反应蛋白(hsCRP)、 白细胞介素-31(IL-31) 和胸腺活化调节趋化因子(TARC)。 在停药后 4 周内, 这些变化恢复至接近基线水平。
遗传毒性:阿布昔替尼的 Ames 试验和大鼠体内骨髓微核试验结果为阴性, 体外 TK6 细胞微核试验中在无代谢活化条件下结果为阳性。生殖毒性:在大鼠生育力与早期胚胎发育毒性试验中, 经口给予阿布昔替尼 30、 45、 70mg/kg/天。 雄性大鼠于交配前 28 天和交配期间给药, 与未给药雌性大鼠进行交配, 在剂量达 70mg/kg/天(以游离药物 AUC计, 约为人最大推荐剂量[MRHD] [200mg、 每日一次]的 26 倍) 时, 未见对雄性大鼠生育力或精子形成有影响。 雌性大鼠于交配前 14 天至妊娠第 7 天给药, 与未给药雄性大鼠交配, 70mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 26 倍) 剂量时对雌性大鼠生育力有不良影响(受孕率、 生育力指数、黄体数和着床位点数降低)。 30mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 11 倍) 剂量时着床后丢失率升高、 每窝活胎数减少。 另一项雌性大鼠生育力试验中, 70mg/kg/天剂量下可见类似的对生育力的不良影响, 停药 1 个月后这些影响有所恢复。 剂量达 10mg/kg(以游离药物 AUC 计, 约为 MRHD的 2 倍) 时未见对雌性大鼠生育力的影响。在大鼠胚胎-胎仔发育毒性试验中, 大鼠于妊娠第 6~17 天经口给予阿布昔替尼 10、30 或 60mg/kg/天, 60mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 17 倍) 剂量时可见胚胎-胎仔致死性(表现为晚期吸收胎增加、 着床后丢失增加), 并可见腹突短小、 肋骨增厚和跖骨未骨化发生率增加。30mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 11 倍)及以上剂量时, 可见第 13 肋短肋发生率增加; 10mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 2.4 倍) 剂量时未见骨骼异常。在兔胚胎-胎仔发育毒性试验中, 兔于妊娠第 7~19 天经口给予阿布昔替尼 10、 30、75mg/kg/天,75mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 4 倍) 剂量时, 未见对胚胎-胎仔存活率或胎仔形态发育有影响, 但可见前肢趾骨未骨化发生率增加。在大鼠围产期毒性试验中, 大鼠于妊娠第 6 天至哺乳期第 20 天经口给予阿布昔替尼 10、 30、60mg/kg/天,30mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 11 倍) 及以上剂量时, 可见难产伴有
分娩时间延长以及子代体重降低; 60mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 17 倍) 剂量时可见出生后存活率降低。 10mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 2.4 倍) 剂量时未见母体毒性或子代发育毒性。致癌性:在 Wistar Han 大鼠 2 年经口给药致癌性试验中, 经口给予阿布昔替尼 3、 10、 30mg/kg/天, ≥10mg/kg/天(暴露量约大于或等于人在 MRHD 时游离药物 AUC 的 2.8 倍时) 剂量时雌性大鼠良性胸腺瘤发生率升高, 并可见胸腺上皮增生的发生率升高。 3mg/kg/天(暴露量约相当于人在 MRHD 时游离药物 AUC 的 0.6 倍) 剂量的雌性大鼠以及各剂量(30mg/kg/天剂量下的暴露量约相当于人在 MRHD时游离药物 AUC 的 14 倍) 的雄性大鼠中未观察到致癌性。在 Tg.rasH2 转基因小鼠 6 个月致癌性试验中, 雄性和雌性小鼠分别经口给予阿布昔替尼达 60mg/kg/天(以游离药物 AUC 计, 约为 MRHD 的 0.4 倍) 和 75 mg/kg/天(以游离药物 AUC 计, 约为MRHD 的 0.9 倍), 未见与给药相关的肿瘤发生率增加, 仅在 25、 75mg/kg/天剂量组雌性动物中观察到与给药相关的胸腺上皮细胞增生发生率升高。幼龄动物毒性:在幼龄动物毒性试验中, 幼龄大鼠从出生后第 10 天开始(约相当于人类婴儿) 持续到出生后第63 天(约相当于青少年), 经口给予阿布昔替尼 5、 25 和 75 mg/kg/天, 可引起胫骨近端和股骨远端的干骺端原发性骨松质发生可逆的、 剂量相关的减少。 在所有剂量下, 阿布昔替尼对骨骼发育均可产生不良影响: ≥ 5 mg/kg/天(以游离药物 AUC 计, 为 MRHD 的 0.8 倍) 时, 可引起不可逆的剂量相关的股骨头偏小或畸形; ≥25 mg/kg/天(以游离药物 AUC 计, 为 MRHD 的 7.2 倍) 时, 会不可逆地减小股骨大小并导致足爪旋转不良和肢体损伤; 在 75 mg/kg/天(以游离药物 AUC 计, 为 MRHD的 27 倍) 剂量下, 爪骨折通常对应肢体损伤, 在一只雌性动物中观察到胫骨骨折, 在较低剂量下所观察到的不良影响的严重程度和频率也有所增加。 在年龄较大动物中未见不可逆的骨骼异常。
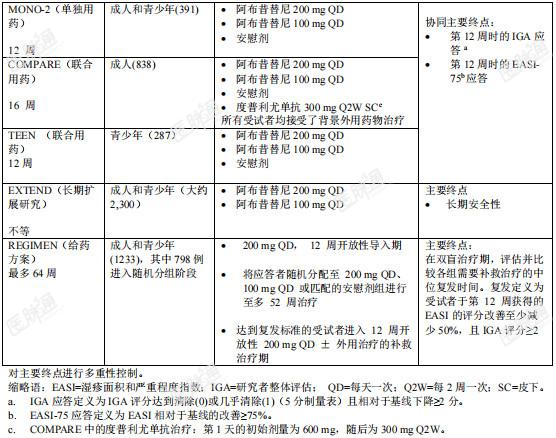
在4项关键性、随机、双盲、安慰剂对照研究[MONO-1 (NCT03349060)、MONO-2 (NCT03575871)、COMPARE (NCT03720470)和 TEEN (NCT03796676)]中评估了阿布昔替尼单独用药以及与背景外用药物联合使用的疗效和安全性,共纳入了1903例≥12岁中度至重度特应性皮炎受试者。REGIMEN(NCT03627767)是一项在≥12岁的中度至重度AD受试者中评估阿布昔替尼治疗的有效性和安全性的Ⅲ期、随机停药、双盲、安慰剂对照、多中心、可选择补救复发受试者的研究,共纳入1233例≥12岁中度至重度特应性皮炎受试者,其中798例受试者完成开放性导入期后进入随机分组阶段。中度至重度特应性皮炎定义为研究者整体评估(IGA)评分≥3,湿疹面积和严重程度指数(EASI)评分≥16,受累体表面积(BSA) ≥10%,峰值瘙痒数字评估量表(PP-NRS) ≥4。
这些研究中的受试者是对既往外用药物反应不足、在医学上不建议进行外用治疗的或曾接受过系统性治疗的受试者。在MONO-1、MONO-2和COMPARE研究中,超过40%的受试者既往接受过系统性治疗;在TEEN研究中,超过25%的受试者既往接受过系统性治疗;在REGIMEN研究中,59.5%的受试者既往接受过系统性治疗。在MONO-1和MONO-2研究中,6%的受试者接受过度普利尤单抗治疗;TEEN研究中,1%的受试者接受过度普利尤单抗治疗;REGIMEN研究中,4%的受试者接受过度普利尤单抗治疗;COMPARE 研究不允许纳入有既往度普利尤单抗用药史的受试者。来自主研究的合格受试者(即,受试者完成了任何关键性资格确定研究的整个治疗期,或完成了REGIMEN研究的开放性导入期并且第12周不符合方案规定的应答标准,或完成了REGIMEN研究的完整补救治疗期)能够入组长期扩展研究EXTEND(NCT03422822)。MONO-1、MONO-2、COMPARE和TEEN研究评估了第12周时的IGA和EASI-75应答这一协同主要终点。MONO-1、MONO-2和TEEN研究中的关键次要终点包括第12周时PP-NRS的严重程度改善≥4分(PP-NRS4)等。REGIMEN研究在双盲治疗期,评估并比较各组需要补救治疗的中位复发时间。复发定义为受试者于第12周获得的湿疹面积和严重程度指数(EASI)的评分改善至少减少50%,且研究者整体评估(IGA)评分≥2。关键性、REGIMEN 和长期扩展研究的试验设计汇总见表5。表 5. 临床试验汇总
临床反应:阿布昔替尼100mg或200mg每日一次单独用药或与背景外用药物联合治疗可改善特应性皮炎的客观体征和受试者自报的瘙痒症状。给药方案研究(REGIMEN 研究)中阿布昔替尼组受试者未复发的比例显著高于安慰剂组。单独用药研究:在两项关键性单独用药研究(MONO-1、MONO-2)中,与安慰剂组相比,接受阿布昔替尼100mg或200mg每日一次的受试者中第12周时达到IGA和/或EASI-75应答的受试者比例显著更高(参见表6)。
与安慰剂组相比,阿布昔替尼100mg或200mg每日一次治疗组早在第2周时达到PP-NRS4(定义为PP-NRS严重程度改善≥4分)的受试者比例即显著更高,且持续至第12周。接受阿布昔替尼100mg或200mg每日一次的受试者分别在第6天和第3天(首次给药后2天)时达到PP-NRS4的受试者比例均高于安慰剂组(参见表 6)。表6. 第12周时 阿布昔替尼单独用药的疗效结果
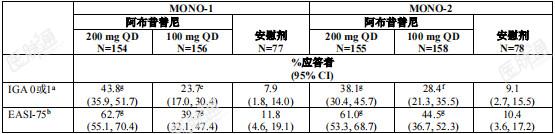

在MONO-1和MONO-2研究中,达到EASI-90或PP-NRS4的受试者比例的经时变化见图1和图2。图1. MONO-1和MONO-2研究中达到EASI-90的受试者比例的经时变化
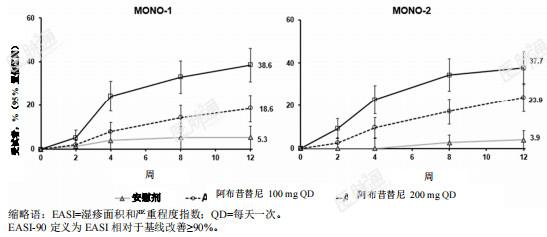
图 2. MONO-1和MONO-2研究中达到PP-NRS4的受试者比例的经时变化
MONO-1和MONO-2研究中各亚组(例如体重、年龄、性别、人种和既往系统性免疫抑制剂治疗)的治疗效果与总体研究人群中的结果一致。在MONO-2研究中,阿布昔替尼200mg治疗组中达到IGA和EASI-75应答的中国受试者比例(经安慰剂校正)在数值上均高于安慰剂组。阿布昔替尼100mg治疗组中达到IGA应答的中国受试者比例(经安慰剂校正)在数值上高于安慰剂组,但由于分层检验中样本量较小,未观察到阿布昔替尼100mg治疗组在EASI-75应答方面较安慰剂组的差异。联合治疗研究:在关键性联合治疗研究(COMPARE)中, 阿布昔替尼100mg或200mg每日一次治疗组中第12周时达到IGA或EASI-75应答的受试者比例显著高于安慰剂组(见表7)。阿布昔替尼100mg和200mg每日一次治疗组分别在第9天和第4天时达到PP-NRS4的受试者比例均显著高于安慰剂组,且第2周和第16周时这两个阿布昔替尼剂量组的这一比例仍显著高于安慰剂组。阿布昔替尼200mg每天一次治疗组中早在第4天时达到PP-NRS4的受试者比例就显著高于度普利尤单抗组,并且在第2周时仍显著高于度普利尤单抗组。第2周时,阿布昔替尼100mg每日一次组与度普利尤单抗组中达到PP-NRS4的受试者比例相似。表7. 阿布昔替尼联合外用药物治疗的疗效结果(COMPARE)
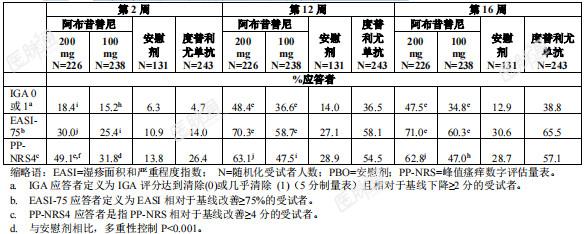

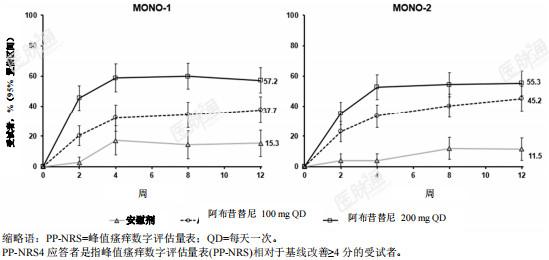
图3显示了COMPARE研究中达到EASI-90或PP-NRS4的受试者比例的经时变化。图3.COMPARE研究中达到 A)EASI-90和 B)PP-NRS4的受试者比例的经时变化

Ⅲ期随机、双盲、安慰剂对照研究(TEEN研究)评价了阿布昔替尼联合背景外用药物治疗的疗效和安全性。研究纳入了287例12至18岁以下有中度至重度特应性皮炎的受试者,定义为随机化前基线访视时IGA评分≥3、EASI评分≥16、BSA受累≥10% 和PP-NRS≥4。 既往应答不足或适合接受系统性治疗的受试者符合入选标准。在TEEN研究中,所有治疗组中49.1% 的受试者为女性,56.1%为白种人,33.0%为亚裔,6.0%为黑人。中位年龄为15岁,重度特应性皮炎(IGA为4)受试者的比例为 38.6%。 在TEEN研究中,阿布昔替尼100mg或200mg每日一次治疗组中第12周时达到IGA或EASI-75应答的受试者比例显著高于安慰剂组(见表8)。表8. 第12周时阿布昔替尼联合外用药物治疗的疗效结果
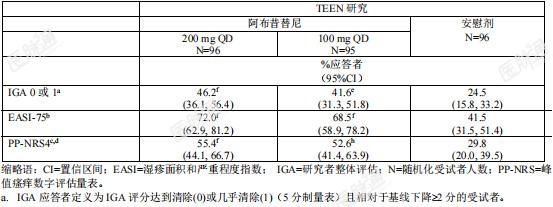

图4显示了TEEN研究中达到EASI-90或PP-NRS4的受试者比例的经时变化。图4.TEEN研究中达到 A)EASI-90和B)PP-NRS4的受试者比例的经时变化
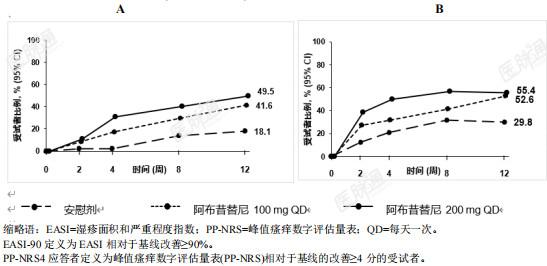
开放性导入、随机停药研究 (REGIMEN):与随机分配至安慰剂组(间歇治疗)的受试者相比,阿布昔替尼持续治疗(剂量同导入期剂量,或剂量低于导入期剂量)均具有显著更高的无复发比例。截至第52周,阿布昔替尼组受试者的无复发比例(阿布昔替尼200mg组为81.1%,阿布昔替尼 100mg组为 57.4%)均显著高于安慰剂组(19.1%),两种阿布昔替尼剂量与安慰剂组相比时p<0.0001(图 5)。相对于阿布昔替尼100mg组,阿布昔替尼200mg组的无复发比例显著更高(p<0.0001)。截至第52周,阿布昔替尼200mg组与安慰剂组之间无复发比例的差异(95% CI)为 62.1%(54.9%,69.3%),阿布昔替尼100mg组与安慰剂组之间为38.4%(30.1%,46.6%),阿布昔替尼200mg组与阿布昔替尼100mg组之间为23.7%(15.2%,32.2%)。351例受试者(包括200mg组16.2%、100mg组39.2%和安慰剂组76.4%)接受了200mg阿布昔替尼联合外用药物补救治疗。图 5. REGIMEN研究中整体人群至复发时间的Kaplan-Meier曲线
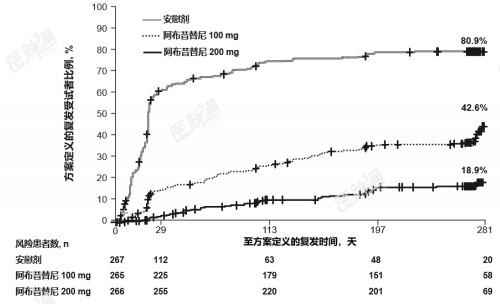
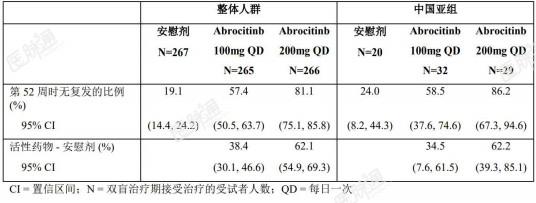
共计81例中国受试者进入双盲治疗期。两种阿布昔替尼剂量未发生复发的比例均高于安慰剂组,并且阿布昔替尼200mgQD的比例高于阿布昔替尼100mgQD。未发生复发的比例的剂量效应关系(作为预防复发的疗效指标)与双盲治疗期整体人群报告的结果一致。表9 REGIMEN研究双盲治疗期整体人群和中国亚组未发生复发的比例
健康相关结果:在MONO-1、MONO-2、COMPARE、TEEN和REGIMEN研究中评估了SCORAD睡眠视觉模拟量表(VAS),作为一个次要终点。与安慰剂组相比,这两个阿布昔替尼剂量组在第12周(MONO-1研究、MONO-2研究和TEEN研究)、第16周(COMPARE研究和REGIMEN研究),以及第28周 (REGIMEN 研究)时均显示出睡眠损失减少。在MONO-2、COMPARE和TEEN研究中评估了夜间瘙痒量表严重程度(NTIS严重程度),该量表是一个使用0至10分数字评估量表的单项自我报告工具,评分越高表明夜间瘙痒严重程度越高。两个阿布昔替尼剂量组,在第2周时NTIS严重程度较基线改善≥4分的应答者比例均高于安慰剂组,并维持至第12周。在MONO-2和COMPARE研究中,两个阿布昔替尼剂量组首次达到NTIS严重程度应答的中位时间均短于安慰剂组。
阿布昔替尼的药代动力学特征表现为快速吸收(在 1 小时内达到峰值血浆浓度) , 消除半衰期约为5小时。 在每日一次给药后 48 小时内达到了阿布昔替尼的稳态血浆浓度。吸收:食物的影响:阿布昔替尼吸收良好, 口服吸收超过 91%, 绝对口服生物利用度约为 60%。 在最高达 400 mg 的剂量下, 阿布昔替尼的 C max 和 AUC 随剂量成比例增加。 阿布昔替尼与高脂食物同服对阿布昔替尼暴露量没有临床相关影响(AUC 和 C max 分别增加约 26%和 29%, T max 延长 2 小时) 。 在临床试验中,阿布昔替尼随餐同服或不同服均可 。分布:在静脉给药后, 阿布昔替尼的分布容积约为 100 L。 循环阿布昔替尼及其活性代谢物 M1 和 M2分别约有 64%、 37%和 29%与血浆蛋白结合。 阿布昔替尼其活性代谢物主要与白蛋白结合。 阿布昔替尼其活性代谢物在红细胞和血浆之间的分布均匀。代谢:阿布昔替尼的代谢由多种 CYP 酶介导:CYP2C19(~53%)、 CYP2C9 (~30%)、 CYP3A4 (~11%)和 CYP2B6 (~6%)。 在一项人体放射性标记研究中, 最常见的循环物质为阿布昔替尼, 另外发现 3 种极性单羟基化代谢物: M1(3-羟丙基) 、 M2(2-羟丙基) 和 M4(吡咯烷酮嘧啶) 。 在这 3 种循环代谢物中, M1 和 M2 的 JAK 抑制特征与阿布昔替尼相似, 而 M4 无药理学活性。 阿布昔替尼的药理活性可归因于母体分子(~60%)以及体循环中 M1 (~10%) 和 M2 (~30%) 的未结合暴露量。 阿布昔替尼、M1 和 M2 的未结合暴露量(分别以摩尔单位表示并根据相对效价进行校正) 相加之和称为阿布昔替尼活性成分。消除:阿布昔替尼主要通过代谢清除机制消除, 仅有不到 1%的剂量以原型药形式随尿液排出。 阿布昔替尼的代谢物 M1、 M2 和 M4 主要通过尿液排泄, 是 OAT3 转运蛋白的底物。在一项纳入 12 名中国健康志愿者(18 至 55 岁, 含) 的 PK 研究中, 阿布昔替尼 200 mg 单次和多次给药后, 在 0.5 至 3 小时内达血浆峰浓。 单次给药和多次给药后的平均终末半衰期分别约为3和4 小时。特殊人群:体重、 性别、 基因型、 人种和年龄、体重、 性别、CYP2C19/2C9 基因型、 人种和年龄对阿布昔替尼暴露量并无有临床意义的影响。青少年( 12 岁至 18 岁以下):根据群体药代动力学分析, 青少年患者的平均阿布昔替尼稳态暴露量估计比相同体重的成人低约30%, 成人和青少年患者的暴露量范围相似。 平均暴露量的这些差异被认为不具有临床意义。儿童(年龄 < 12 岁):阿布昔替尼在 12 岁以下患者中的药代动力学尚不明确。肾损伤:在一项肾功能损伤研究中, 重度 (eGFR < 30 mL/min) 和中度(eGFR 30 至 < 60 mL/min) 肾功能损伤患者中阿布昔替尼的活性成分 AUC inf 分别比肾功能正常 (eGFR ≥ 90 mL/min) 患者高出大约191% 和 110% 。 根据这些结果, 预期轻度肾功能损伤(肌酐清除率为 60 至< 90 mL/min) 患者中的阿布昔替尼活性成分不会出现有临床意义的增加。 个体患者的 eGFR 根据MDRD 公式估计而得。尚未在接受肾脏替代治疗的 ESRD 患者中对阿布昔替尼进行评估 。 在 III期临床试验中, 没有在基线肌酐清除率值小于 40 mL/min 的特应性皮炎患者中评估阿布昔替尼。肝损伤:与肝功能正常的患者相比, 轻度(Child Pugh A 级) 和中度(Child Pugh B 级) 肝损伤患者阿布昔替尼的活性成分 AUC inf 分别下降约 4% 和升高 15%。 这些变化不具有临床意义, 轻度或中度肝损伤患者无需调整剂量 。 在临床试验中, 未在重度(Child Pugh C 级) 肝损伤患者或活动性乙型肝炎或丙型肝炎筛查阳性的患者中对阿布昔替尼进行评估。
片剂
50mg
密封,不超过30℃保存。
1050.00
36个月
国药准字HJ20220029;国药准字HJ20220031;国药准字HJ20220030


